
Malnutrition bei Dialysepatienten
(Hier finden Sie mehr zum Thema Gewichtsverlust bei Nierenpatienten ohne Dialysepflicht.)
Dialysepatienten haben ein hohes Risiko für eine Mangelernährung. Die Häufigkeit der Malnutrition steigt mit sinkender Filtrationsrate der Nieren. Am häufigsten tritt sie in den Stadien 4 und 5 auf.
Je nach Literatur liegt die Zahl mangelernährter Dialysepatienten bei bis zu 75 %*.
Gründe für die Entstehung einer Malnutrition bei Dialysepatienten
Bei Dialysepatienten wird Mangelernährung immer wieder als Begleiterscheinung der vorliegenden Grunderkrankung hingenommen. Sie haben aufgrund der katabolen Stoffwechsellage einen erhöhten Eiweiß- und Energiebedarf, leiden jedoch oftmals unter Appetitlosigkeit. Daher besteht häufig eine Lücke zwischen dem Bedarf und der tatsächlichen Nahrungsaufnahme.
Dialysepatienten leiden unter zahlreichen Belastungen, die sie besonders anfällig für Malnutrition machen:
Häufig handelt es sich um ältere Patienten, die von weiteren Erkrankungen betroffen sind, wie Diabetes oder Herz-Kreislauf-Erkrankungen. Da zahlreiche Stoffwechselendprodukte nicht mehr über die Niere ausgeschieden werden können, vergiften diese nach und nach den Körper. Die Folgen sind Übelkeit und Appetitlosigkeit. Durch die Dialysebehandlung selbst werden dem Körper zusätzlich Eiweiße, Vitamine und Mineralstoffe entzogen. Leider gelingt es den Patienten oftmals nicht, diesen Verlust eigenständig durch die normale Ernährung auszugleichen.
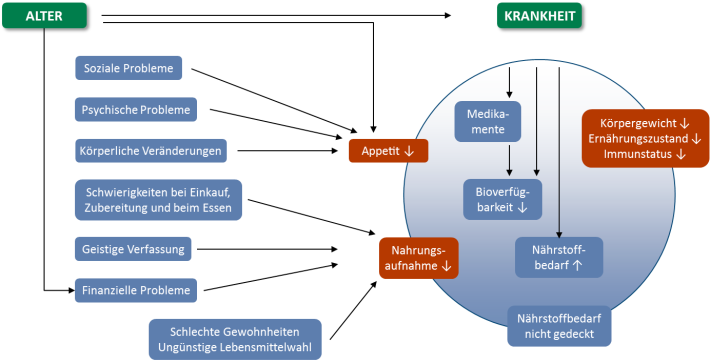
Da Dialysepatienten in besonderem Maß von einem Eiweißmangel betroffen sind, spricht man von der Protein-Energie-Mangelernährung (Protein-Energy Wasting, PEW).
Erhöhter Eiweiß- und Energiebedarf bei Dialysepatienten
Die aktuelle S1-Leitlinie der Deutschen Gesellschaft für Ernährungsmedizin (DGEM) empfiehlt für Dialysepatienten eine tägliche Energiezufuhr von 30-35 kcal pro kg Körpergewicht und eine Eiweißaufnahme von mindestens 1,2 g pro kg Körpergewicht pro Tag. Bei Patienten mit akuten Begleiterkrankungen oder ausgeprägter Inflammation muss von einem noch höheren Bedarf ausgegangen werden.
In der folgenden Tabelle sind Richtwerte für eine bedarfsdeckende Eiweißzufuhr bei Dialysepatienten angegeben:
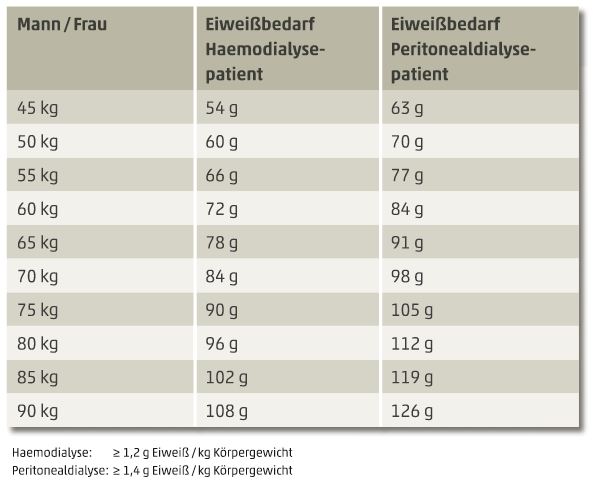
Eine adäquate Eiweißzufuhr sollte ganz besonders im Fokus der Ernährung stehen, denn bei diesen Patienten wird bei einer Unterversorgung zur Energiegewinnung besonders schnell Muskelmasse abgebaut, was sofort mit körperlicher Schwäche einhergeht. Diese körperliche Schwäche hat dramatische Auswirkungen auf fast alle Funktionen des Körpers und somit erhebliche, negative Folgen für den Gesundheitszustand des Patienten.
Eiweißmangel verschlechtert den Gesundheitszustand
Wenn ungewollt Gewicht und in besonderem Ausmaß Eiweiß verloren geht, führt dies zu Muskelabbau, körperlicher Schwäche, höherer Anfälligkeit für Infektionen, schlechterer Wundheilung und häufig zu mehr Krankenhausaufenthalten. Die geringe körperliche Bewegung im Alltag vieler Patienten verschlimmert die Situation zusätzlich.
Dies bedeutet für Patienten hohe Verluste an Wohlbefinden und Lebensqualität. Viele mangelernährte Patienten fühlen sich müde und verkraften die Therapie schlechter als die Mitpatienten mit einem stabilen Ernährungszustand. Nachgewiesen ist zudem, dass mangelernährte Patienten früher versterben als Patienten mit gutem Ernährungszustand.
Mangelernährte Dialysepatienten erkennen und behandeln
Eine Mangelernährung bei Dialysepatienten zu erkennen bedarf keiner aufwendigen Diagnoseverfahren. Folgende Parameter, die ohnehin routinemäßig in jeder Dialysepraxis erhoben werden, sind zur Diagnose geeignet:
- ungewollter Gewichtsverlust von 5-10 % innerhalb der letzten 3-6 Monate
- BMI < 20
- Serumalbumin < 35 g/l.
Wenn eine Malnutrition vorliegt, sollten Sie gemäß den Empfehlungen der Leitlinien so schnell wie möglich handeln. Das bedeutet, den betroffenen Patienten mithilfe von Trinknahrung und Ernährungsberatung in den gewünschten Ernährungszustand zurückzuführen. Parallel dazu sollen individuelle Ursachen geprüft werden, die zur Verschlechterung des Ernährungszustandes geführt haben könnten, um diese durch geeignete Maßnahmen zu beheben. Die Verordnung von Trinknahrung ist bei Mangelernährung kosteneffizient und budgetentlastend.
Erst wenn die Einnahme einer Trinknahrung zur Verbesserung des Ernährungszustandes nicht ausreicht, sollte die enterale Ernährung über eine Magensonde (PEG) oder im letzten Schritt die parenterale Nährstoffzufuhr in Erwägung gezogen werden. Hier erfahren Sie mehr zum Stufenmodell zur Therapie der Mangelernährung.
Dabei ist zu beachten, dass die parenterale Ernährung nicht nur ernährungsphysiologisch ungünstiger ist für den Patienten, da der Magen-Darm-Trakt auf diese Weise umgangen wird. Es droht eine Atrophie der Darmzotten der Darmschleimhaut**. Zum anderen ist das Komplikationsrisiko (z.B. Infektionen) bei der enteralen Ernährung signifikant geringer im Vergleich zur parenteralen Ernährung***. Zudem verursacht eine parenterale Ernährung erheblich mehr Kosten als die Verordnung von enteraler Ernährungstherapie (mehr dazu in unserem Fachthemenblatt „Kostenfalle parenterale Ernährung“ (pdf)).
Tipps für die Ernährungstherapie mit Trinknahrung
Zu Beginn der Ernährungstherapie sollte die Trinknahrung einschleichend zugeführt werden. Manche Patienten müssen sich zunächst an die hochkalorischen und eiweißreichen Produkte gewöhnen, das ist ganz normal. In den ersten Tagen sollten die Patienten kleine Schlucke von der Zusatznahrung über einen Zeitraum von 1-3 Stunden trinken. Besonders gut eignet sich dazu die Zeit während der Dialyse.
Patienten mit einem sensiblen Darm sollten zunächst nur eine halbe Portion langsam trinken. Je nach individueller Toleranz kann die Menge dann nach und nach so gesteigert werden, dass die Energie- und Eiweißlücken mit der Trinknahrung aufgefüllt werden. In der Regel sind dazu 1-3 Portionen Trinknahrung pro Tag nötig. Sobald die Patienten den gewünschten Ernährungszustand erreicht haben und ihren Nährstoffbedarf wieder ausschließlich über handelsübliche Lebensmittel decken können, kann die Trinknahrung langsam abgesetzt werden.
*Fouque et al., A proposed nomenclature and diagnostic criteria for protein–energy wasting in acute and chronic kidney disease, Kidney International (2008) 73, 391–398.
** Erickson et al., Mangelernährung in der Onkologie, Ernährungsumschau 12/2018, M686-694; Arends J et al. Klinische Ernährung in der Onkologie, Aktuel Ernahrungsmed 2015; 40: e1–e74.
***Gomes F. et al., ESPEN guidelines on nutritional support for polymorbid internal medicine patients, Clinical Nutrition (2017), https://www.clinicalnutritionjournal.com/article/S0261-5614(17)30236-4/fulltext.
SGA-Screening bei Nierenpatienten
Der SGA-Fragebogen ist eine einfache Möglichkeit zur leitliniengerechten Erfassung & Dokumentation des Ernährungszustandes…
Stufenmodell zur Therapie der Mangelernährung
Zur Behandlung der Malnutrition haben deutsche und europäische Fachgesellschaften ein Stufenmodell entwickelt …


